Le terme exact est tendinopathie
La tendinite se définit comme une inflammation du tendon ou de sa gaine. Le suffixe « ite » définit une inflammation, comme la bursite, périostite…
Il est démontré que le tendon ne subit pas vraiment d’inflammation. Mais d’autres structures oui.
Selon Jill Cook, c’est plutôt une dégradation du tendon liée à un surmenage de ce dernier.
La terminologie tendinopathie semble plus appropriée.
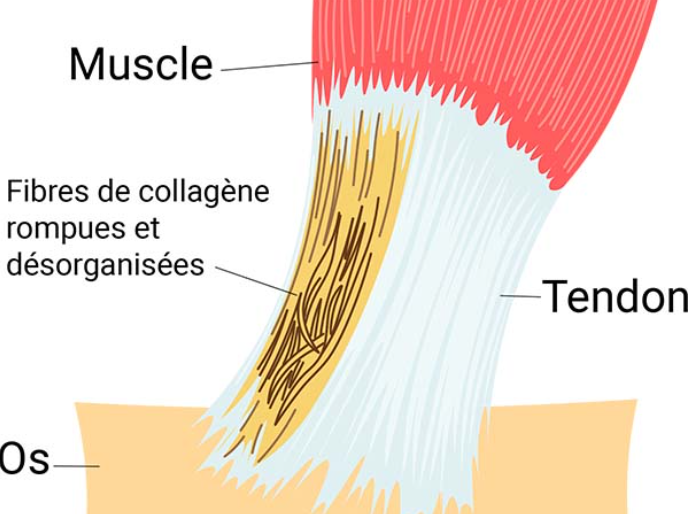
Le processus de tendinopathie
La tendinopathie défectueuse est semblable à la tendinopathie réactionnelle mais avec une dégradation plus importante. Il peut y avoir une augmentation de la vascularisation et une croissance neuronale. Cette pathologie concerne des tendons chroniquement surchargés. Le collagène se détache progressivement de la matrice extracellulaire pour être désorganisé. La réversibilité de la pathologie est encore possible si la gestion de la charge est correctement appliquée et si des exercices sont exécutés pour stimuler la structure matricielle.
La tendinopathie dégénérative génère des modifications de la matrice et des cellules. Des zones de mort cellulaire dues à l’apoptose (mort cellulaire programmée) ou à un traumatisme sont observées. Les personnes atteintes de cette tendinopathie ont souvent des épisodes douloureux répétés du tendon, après une période de repos la douleur disparaît mais réapparaît au fur et à mesure que la charge du tendon est à nouveau appliqué.
Une désorganisation de la structure
Tu peux avoir une tendinopathie sans avoir mal
Le tendon pathologique est comme un donut
Aucune référence au simpson
Qui est touché par la tendinopathie ?
Épidémiologie
La tendinopathie est principalement le résultat d’une charge qui dépasse la capacité d’un tendon.
Les tendinopathies sont plus fréquentes dans les populations actives et sportives mais aussi sédentaires qui ont une faible capacité de tolérance à la charge.
Références : Canata, G. L., d’Hooghe, P., & Hunt, K. (2017).
Les facteurs de risques
Des facteurs génétiques sont impliqués dans la pathogène de la tendinopathie. Un certain nombre de gènes différents se sont révélés être régulés à la hausse ou à la baisse dans la tendinopathie. Deux variantes pour le gène COL5A1 et le gène de la ténascine-C (TNC) ont été impliqués dans la pathologie des tendons.
Il n’y a pas de réelle impact du sexe au sujet de la tendinopathie. Il semblerait une tendance à la tendinopathie et à la rupture du tendon chez des femmes ménopausées, cela reste une hypothèse.
Le vieillissement affecte la structure et l’histologie des tendons, avec une augmentation de la rigidité, de la déformation et une diminution de la surface de section transversale. Il y a une diminution de la teneur en eau, de la concentration du collagène et une diminution de l’apport sanguin. Ce qui a pour incidence une diminution des capacités du tendon en stockage / restitution.
Cependant, lorsque la force est normalisée, aucune différence n’est observée entre les jeunes et les personnes âgées en termes de déformation.
Des tendinopathies peuvent être présentent chez les enfants et les adolescents à distance de l’apophyse (comme la maladie d’Osgood-Schlatters).
L’obésité est considérée comme un facteur de risque pour le développement de la tendinopathie. Notamment chez des hommes présentant un tour de taille supérieure à 83cm avec une prévalence chez ce type de public pratiquant des sports avec impact.
Les personnes atteintes de diabète sucré de type II ont une prévalence de tendinopathie 3,6 fois plus élevé
Flexibilité et raideur des articulations :
– La diminution de la flexibilité des muscles attachés au tendon, augmente le risque de développer une tendinopathie pour les groupes musculaires antagonistes.
– Le manque de souplesse des quadriceps et des ischio-jambiers comme un facteur de risque de tendinopathie rotulienne.
– Une amplitude de dorsiflexion de la cheville est un facteur de risque de développer tendinopathie achilléenne et rotulienne.
– L’augmentation des moments d’inversion de la cheville lors de l’atterrissage et du saut ont été associés à la tendinopathie rotulienne.
– Une pronation excessive du pied est souvent suggérée comme un comme un facteur de risque de tendinopathie d’Achille.
Néanmoins, il faut davantage de recherche par la littérature scientifique pour affirmer ces arguments.
Sur la voix de la réhabilitation
La mise en charge est le meilleur traitement pour la tendinopathie. Une activité précoce semble être le meilleur remède pour soigner cette pathologie. Les autres traitements ne sont pas à exclure, d’ailleurs les pourcentages varient selon la tendinopathie et le contexte.
Les 4 étapes de la réhabilitation:
Isométrie : 7 à 10 jours pour un tendon réactif ou dégénératif, mais peut prendre jusqu’à 6 à 8 semaines dans le cas d’un tendon purement réactif. L’isométrie est overcoming (intention concentrique). Il est possible de réaliser plusieurs série de 45s à 70% de la force maximale volontaire. Les effets analgésiques on une durée d’environ 45min.
Force lente : Cela peut prendre jusqu’à 12 semaines. La force lente est dans un premier temps, un tempo de 3 à 4s sur la phase excentrique et concentrique. Pour se diriger vers du tempo exclusivement sur l’excentrique. Une série d’endurance peut être ajouté, si la personne a besoin d’un niveau d’endurance plus élevé pour son activité. L’endurance peut également être ajoutée avec des exercices de mise en charge, comme la montée d’escaliers pour pour la tendinopathie d’Achille ou rotulienne.
L’exécution d’une série d’exercices isométriques avant des exercices de force lente augmente la contraction volontaire maximale.
Exercice de stockage d’énergie : Une fois les muscles renforcés, le tendon peut être chargé avec des exercices de stockage d’énergie. Pour stocker de l’énergie dans un tendon il faut faire des exercices excentriques plus rapides, au début avec un relâchement plus lent (phase concentrique). Comme ces exercices charges élevées sur le tendon, il est préférable de ne les effectuer que 2 à 3 fois par semaine.
Il est essentiel de poursuivre les exercices de force lente au moins deux jours par semaine pendant toute la durée du programme de ainsi qu’après le retour de l’athlète à l’entraînement et la compétition.
Stockage et de libération d’énergie spécifiques au sport : Une fois que le tendon peut tolérer des charges de stockage d’énergie, des exercices spécifiques à l’activité fonctionnelle peuvent être introduits dans un cadre clinique. Ces exercices remplaceront les exercices de l’étape 3 et ne peuvent être effectués que 2 à 3 fois par semaine.
Particularités
Tendinopathie patellaire
La prise en charge sera de décider, si le joueur peut continuer à concourir ou si la tendinopathie est à un niveau où le joueur doit se retirer de la compétition et terminer sa rééducation. Les facteurs qui déterminent si un joueur doit continuer à jouer ou se retirer de la compétition sont : les niveaux de douleur, la fonction et l’effet sur la performance.
Si le joueur présente des douleurs en cours de saison, le professionnel de santé se doit d’expliquer qu’il est peu probable qu’il y ait un soulagement complet de la douleur au cours de la saison. La prise en charge en saison de la tendinopathie rotulienne nécessite le maintien (ou l’amélioration) de la force de l’unité musculo- tendineuse affectée et du reste de la chaîne cinétique.
Le joueur doit modifier son entraînement et son temps de jeu, en réduisant le nombre de sauts, de sprints, le nombre de jours à forte charge ou le nombre total d’heures d’entraînement.
Le repos absolu est contre indiqué et une charge continue des membres inférieurs est recommandé. Avec une dose minimale effective d’exercice de stockage d’énergie sur le tendon est essentielle pour maintenir l’intégrité du tendon.
L’optimisation de la biomécanique pour améliorer la capacité d’absorption d’énergie du membre doit être dirigée à la fois vers l’unité musculo-tendineuse affectée ainsi que vers la hanche et la cheville.
La cheville et le mollet jouent un rôle essentiel dans l’absorption de la charge à l’atterrissage et réduisent la charge transmise au genou. Le complexe du mollet, en particulier le soléaire, doit bien fonctionner pour éviter qu’une charge trop importante ne soit exercée sur le tendon rotulien.
La correction biomécanique doit inclure une évaluation de l’atterrissage pouvant réduire la charge sur le tendon rotulien. Par rapport à l’atterrissage avec le pied plat, l’atterrissage de l’avant-pied génère des forces de réaction au sol plus faibles et, si cette technique est combinée avec une large amplitude de flexion de la hanche et du genou, les forces de réaction verticales au sol peuvent être réduites de 25 % supplémentaires.
Un atterrissage avec le poids plus en avant qui utilise toute la dorsiflexion disponible peut également diminuer la charge sur le tendon rotulien.
Egalement des muscles ischio-jambiers, quadriceps et mollets tendus peuvent augmenter la charge sur le tendon rotulien. Cependant, se concentrer uniquement sur la correction biomécanique sans aborder la résistance et la capacité de la chaîne cinétique aboutira finalement à un résultat indésirable.
Programme de renforcement de la tendinopathie patellaire
Brukner & Khan., 2017
Tendinopathie d’Achille
Le tendon d’Achille est le tendon combiné des muscles gastrocnémien et soléaire et est le tendon le plus épais et le plus solide du corps humain. En avant, la surface profonde du tendon est soutenue par un coussinet graisseux à travers lequel la plupart des vaisseaux et des nerfs pénètrent dans le tendon. Le tendon n’a pas de gaine synoviale, mais possède un péritendon qui est en continuité avec le périmysium du muscle et le périoste du calcanéum, et qui enveloppe le coussinet adipeux antérieur du tendon.
Elle survient dans les sports comportant des mouvements explosifs comme le basket-ball, le tennis et l’Ultimate Frisbee, mais elle peut survenir chez les personnes présentant une pathologie tendineuse dégénérative (asymptomatique) simplement en raison de descendre maladroitement d’un trottoir.
Il existe deux types de tendinopathies d’Achille. La plus courante est la tendinopathie médiale et la seconde est appelée insertionnelle. La combinaison de raideurs matinales et de douleurs confinées au tendon est une caractéristique de la tendinopathie d’Achille.
Certains facteurs favorisant la pathologie
Brukner & Khan., 2017
La combinaison de mouvements excentriques et concentriques peut être aussi bénéfique que les mouvements excentriques seuls. Faire des exercices à la fois concentriques et excentriques peut également favoriser la force musculaire et l’adaptation à l’endurance. De plus, l’inclusion d’exercices plus dynamiques peut ne pas nuire aux résultats. A ne pas oublier, l’isométrie peut être effectuée avant la charge isotonique, car elle peut soulager l’inhibition motrice corticale, ce qui contribuera aux gains de force.
Pour la tendinopathie insertionnelle, se développe avec une dorsiflexion excessive et répétitive, en particulier avec des charges de traction élevées, prédisposera à une irritation mécanique de la bourse et du tendon juste à proximité de l’insertion. Le principe est d’utiliser un programme de chargement par étapes en faisant particulièrement attention à éviter la dorsiflexion (pour éviter la compression du tendon). Les étirements répétés ne sont pas recommandés car ils exercent une charge de compression sur l’insertion. Une augmentation du talon de 30 à 50 mm est un bon moyen pratique de réduire les charges de compression au départ.
Le mot de la fin
Cet article synthétise énormément de lecture. Malheureusement toutes les informations n’ont pas pu être rédigées.
Par exemple, certaines structures autour du tendon peuvent subir une inflammation mais ce n’est pas une tendinite mais une parténonite ou une ténosynovite.
La tendinopathie survient d’une surutilisation ou sous-utilisation du tendon chez n’importe quelle personne. Sportif ou non.
La compréhension de cette pathologie permet de proposer un suivie adapté dans la réhabilitation.
Certaines recherches montrent que la surcharge progressive serait la meilleure solution à long terme pour guérir.